Хронічне порушення мозкового кровообігу в вертебробазилярній системі: клініко-діагностичні і лікувально-профілактичні алгоритми
Хронічне порушення мозкового кровообігу в вертебробазилярній системі: клініко-діагностичні і лікувально-профілактичні алгоритми

Вступ.
Синдром недостатності кровообігу у вертебробазилярній системі (ВБС) сформувався як самостійне клінічне поняття в 50-х роках XX століття в період перегляду поглядів на патогенез ішемічних порушень мозкового кровообігу і становлення концепції про провідну роль механізму судинної мозкової недостатності. Час розмістив все на свої місця і визначив гідну, але більш скромну позицію цьому патогенетичному (гемодинамічному) підтипу ішемії мозку серед інших. Відзначається, що динамічна компресія ХА, пов’язана з вертеброгенним та міогенним фактором, є більш небезпечна для головного мозку в порівнянні зі статичною компресією.
Анатомія кровопостачання вертебробазилярного басейна.
На долю вертебробазилярної системи припадає близько 30% усього мозкового кровотоку. Вона кровопостачає різні утворення: задні відділи великих півкуль мозку (потилична, тім’яна долі і медіобазальні відділи скроневої долі), зоровий бугор, велику частину гіпоталамічної ділянки, ніжки мозку із чотиригорбковим тілом, вароліїв міст, довгастий мозок, ретикулярну формацію, шийний відділ спинного мозку. Вертебробазилярний басейн формується хребтовими артеріями, які сполучаються і утворюють основну артерію, що в подальшому продовжується в задньомозкові артерії. З анатомо-функціональної точки зору по ходу хребтової артерії розділяють 4 відділи:
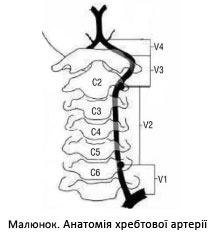
V1 – перший сегмент – від місця відходження артерії до входження в канал поперечних відростків на рівні С5 або С6 хребців (превертебральна або проксимальна ділянка артерії);
V2 – другий сегмент – у каналі отворів поперечних відростків від C5-С6 до другого шийного хребця;
V3 – третій сегмент – субокципітальний сегмент – від місця виходу артерії з отвору поперечного відростка другого шийного хребця до входження в порожнину черепа (до перетинання шийно-потиличної мембрани); вийшовши з отвору поперечного відростка атланта, артерія повертає на дорзальну сторону бічної маси атланта і розташовується в горизонтальній борозні на задній дузі C1. У цьому місці хребтова артерія відхиляється вперед вгору і медіально, проходить через атлантоокципітальну мембрану і тверду мозкову оболонку, через великий потиличний отвір входить у порожнину черепа між під’язичним нервом і першим шийним корінцем.
V4 – четвертий сегмент – інтракраніальний сегмент – від місця проходження артерією атлантоокципітальної мембрани до злиття із протилежною хребтовою артерією і формування основної артерії (малюнок).
Хребтові артерії в свою чергу беруть початок від підключичних артерій. Підключичні артерії умовно поділяють на чотири відділи:
- грудний (І-ий) – від місця відходження до медіального краю m. scalenus anterіor;
- міждрабинчастий (ІІ-й), що відповідає міждрабинчастому просторові, spatіum іnterscalenum;
- надключичний відділ (ІІІ-й) – від латерального краю переднього драбинчастого м’яза до ключиці;
- підключичний (ІV-й) – від ключиці до верхнього краю малого грудного м’яза.
Ліва підключична артерія відходить від дуги аорти, а права – від брахіоцефального стовбуру.
Класифікація хронічних порушень мозкового кровообігу у вертебробазилярному басейні.
В Україні, як і в інших країнах СНД, для позначення хронічної ішемії мозку використовують термін «дисциркуляторна енцефалопатія», який був запропонований ще в 60-х рр. минулого століття і увійшов до класифікації судинних захворювань головного і спинного мозку, прийнятої в 1984 р.
В Міжнародній статистичній класифікації хвороб і проблем десятого перегляду (МКХ-10), термін ДЕ відсутній (так само, як був відсутній і в МКХ-9). Згідно МКХ-10, близькими до нього по змісту є стани, позначені як закупорка і стеноз церебральних або прецеребральних артерій, таких, що не приводять до інфаркту мозку (I65*, I66*); інші цереброваскулярні хвороби (I67), зокрема, церебральний атеросклероз – атерома артерій мозку (I67.2), прогресуюча судинна лейкоенцефалопатія, – хвороба Бінсвангера (I67.3), гіпертензивна енцефалопатія (I67.4), інші уточнені ураження судин мозку (I67.8), зокрема, ішемія мозку (хронічна), цереброваскулярна хвороба неуточнена I67.9; транзиторні церебральні ішемічні напади (атаки) і споріднені синдроми (G45.*). При цьому, МКХ-10 надає можливість формулювати діагноз залежно від провідного клінічного синдрому (судинних деменцій, деяких інших неврологічних синдромів). При визначенні пізніх стадій судинної патології головного мозку в зарубіжній літературі зазвичай використовується термін «судинна деменція».
Вертебробазилярна недостатність (ВБН) – це “зворотнє порушення функції мозку, викликане зменшенням кровопостачання ділянки, що живиться хребтовими (ХА) і основною (ОА) артеріями” (визначення групи експертів ВООЗ, 1970).
В Міжнародній класифікації хвороб (МКХ-10) ВБН розміщена під назвою “Синдром вертебробазилярної артеріальної системи” (рубрика G45) класу V (“Судинні захворювання нервової системи”). У вітчизняній класифікації вертебробазилярна недостатність розглядається в рамках дисциркуляторної енцефалопатії (цереброваскулярна патологія, морфологічним субстратом якої є множинні осередкові і/або дифузні ураження головного мозку), “синдрому хребтової артерії”. Іншими синонімами є “синдром іритації симпатичного сплетення підключичної артерії”, “задньошийний симпатичний синдром”, “синдром Барре-Льєу”. Згідно національної класифікації судинних уражень мозку ВБН, швидше, відповідає минущим порушенням мозкового кровообігу (МПМК), зокрема, транзиторним ішемічним атакам (ТІА) і дисциркуляторній енцефалопатії.
Все рідше використовується у вітчизняній літературі термін «хронічна вертебробазилярна недостатність». Водночас у зарубіжних виданнях поряд з терміном “вертебробазилярна недостатність” (vertebrobasіlar іnsuffіcіency) усе більшого розповсюдження отримує термін “недостатність кровообігу в задній черепній ямці” (posterіor cіrculatіon іschemіa).
Етіопатогенетичні чинники.
До розвитку вертебробазилярної недостатності призводять різноманітні етіологічні фактори (табл. 1).
Табл. 1. Етіологічні фактори вертебробазилярної недостатності
| Аномалії розвитку | |||
| 1. Аномалія входження хребтової артерії в кістковий канал; 2. Гіпоплазії (діаметр хребтової артерії <2 мм); 3. Аномалії відходження підключичної артерії від аорти; 4. Аномалії відходження хребтової артерії від підключичної артерії |
|||
| Оклюзуючі захворювання артерій | |||
1. Атеросклероз:
|
2. Емболії в вертебробазилярному басейні | ||
| Гемодинамічно значиме патологічне подовження брахіоцефальних артерій | |||
Звитість:
|
Койлінг – петлеподібна і/або спіральна деформація з реєстрацією турбулентного потоку | Кінкінг – перегини подовжених артерій під гострим кутом (ангуляція) з реєстрацією турбулентного потоку | |
| Екстра- і інтравазальні ураження артерій | |||
Оклюзія/ стеноз підключичних артерій і брахіоцефального стовбуру:
|
Інтравазальні ураження хребтових артерій: · оклюзія/стеноз V1 сегменту хребтової артерії; · оклюзія/стеноз V2 сегменту хребтової артерії; · артеріоартеріальна/кардіогенна емболія.Екстравазальна компресія хребтових артерій: · передньоверхнім кутом суглобового відростка при розгинальних підвивихах шийних хребців; · патологічна рухомість (нестабільність, гіпермобільність) хребтoво-рухового сегменту; · стиснення остеофітами >1,5 мм в кістковому каналі; · рефлекторний ангіоспастичний синдром ХА в результаті подразнення периартеріального нервового сплетення; · стиснення в ділянці атланта (аномалія Кліппеля — Фейля, аномалія Кіммерлі, аномалії атланта, платибазія); · унковертебральний артроз; · артроз дуговідросчастих суглобів; · блокади і нестабільність суглобів; · бічна кила диска, що випала через унковертебральну щілину; · рефлекторні м’язові компресії (передній драбинчастий м’яз в V1 сегменті при поєднанні скаленус-синдрому з латеральним відходженням гирла ХА; нижній косий м’яз голови в V3 сегменті) |
||
Нечастими патологіями, що зумовлюють вертебробазилярну недостатність є: м’язова дисплазія, диссекція хребтової артерії при травмах шиї або грубих маніпуляціях при мануальній терапії, антифосфоліпідний синдром, гематологічні захворювання, радіація, мікроангіопатія на фоні артеріальної гіпертензії, цукрового діабету.Доказом емболічного генезу вертебробазилярної недостатності є дані дуплексного сканування (фіброзні бляшки в гирлі хребтової артерії із внутрішньобляшковими геморагіями) і дані магнітно-резонасної томографії (МРТ) (виявлення одиничних вогнищ інфаркту мозку, характерних для емболії).Єдине велике дослідження із установлення етіології інсульту або транзиторних ішемічних атак у вертебробазилярному басейні було проведено New England Medіcal Center Posterіor Cіrculatіon Regіstry в 1998 році. Згідно отриманих даних етіологічними факторами ГПМК у вертебробазилярному басейні в 20% були стеноз/оклюзія V1 сегменту хребтової артерії, в 13% – стеноз/оклюзія V4 сегменту підключичної артерії, в 40% – вертебральна або кардіогенна емболія, в 2% – ураження підключичної артерії.Найважливішим позасудинним фактором розвитку вертебробазилярної недостатності є екстравазальна компресія хребтової артерії (табл. 1). Іритація симпатичного сплетення підключичної артерії при екстравазальному механічному впливі зі стійким рефлекторним синдромом (спазм артерії), венозний застій у хребетних венах також можуть призводити до вертебробазилярної недостатності.Майже завжди розвиток гемодинамічної вертебробазилярної недостатності є наслідком поєднання кількох причин; при цьому органічне ураження хребтової артерії (стеноз, екстравазальна компресія, звитість) може сполучатися з іншими (шийний остеохондроз, артеріальна гіпертензія, що клінічно маніфестує синдромом вертебробазилярної недостатності, внутрішньочерепна гіпертензія), тому далеко не завжди існує можливість виділити клінічні прояви, що залежать від ураження безпосередньо хребтових артерій.ГПМК виникають у результаті невідповідності між потребою мозку в кисні і енергетичних субстратах, що доставляються кров’ю, з одного боку, і різким зниженням церебральної перфузії в поєднанні з недостатніми компенсаторними можливостями колатерального кровообігу, з іншої. Ступінь пошкоджуючої дії ішемії насамперед обумовлюється глибиною і тривалістю зниження мозкового кровотоку. Ділянка мозку з рівнем кровотоку менше 10-15 мл впродовж 6 хвилин з початку ішемії стає необоротно ушкодженою. Протягом кількох годин зона точкового інфаркту оточена ішемізованою, але живою тканиною (зона пенумбри), де збережений метаболізм і є не органічні, а функціональні зміни.На виразність ішемічних змін впливає і величина церебрального перфузійного тиску (різниця між середнім системним артеріальним тиском і середнім внутрішньочерепним тиском). При його зниженні менше 40 мм рт.ст., мозковий кровоток прогресивно знижується аж до повного припинення.
Клінічні прояви.
Для ВБН характерна сумація перерахованих нижче симптомів:
· часті напади головокружіння (вертіго) з нудотою, рідше блюванням, що тривають по декілька днів. Головокружіння може бути системного (відчуття “обертання предметів”, “перевернутої кімнати”) і несистемного (відчуття нудоти) характеру. Розвиток головокружіння пов’язане з ішемією або вестибулярного апарату, або вестибулярних ядер і їх зв’язків. Вестибулярні ядра найбільш чутливі до ішемії і гіпоксії;
· потиличні головні болі інколи ірадіюють в шию, в тім’яно-скроневу ділянку, очницю;
· неcтійкість при стоянні (статична атаксія), рідше динамічна атаксія, що свідчить про минущу ішемію мозочкових структур;
· зорові розлади (напади “затуманювання зору”, “плями” і “зигзаги” в полі зору, рідше перехідна геміанопсія, що свідчить про ішемію потиличних долей мозку);
· зниження пам’яті на поточні події, зрідка напади транзиторної глобальної амнезії, коли на декілька годин у хворого порушується оперативна пам’ять (здатність запам’ятовувати), він виглядає розсіяним, дезорієнтованим. Дані прояви нагадують корсаківський синдром і пов’язані з перехідною ішемією медіобазальних відділів скроневих долей, гіпокампа і мамілярних тіл;
· напади дезорієнтації в оточуючому просторі (в знайомій місцевості хворий втрачає можливість знайти потрібний йому будинок, магазин, не знає як вірно здійснити перехід в метрополітені і т.д.) Ці порушення пов’язані з ішемією в тім’яно-потиличних ділянках мозку;
· слабкість і підвищена втома, сонливість, порушення ритму сну нерідко спостерігається у хворих з ВБН, дослідники пов’язують це з хронічною ішемією структур, що активуються висхідною ретикулярною формацією;
· напади “дроп-атак”;
· синкопальні стани;
· окорухові розлади (перехідна диплопія, установочний ністагм при погляді в сторони);
· вегетативні порушення (профузний піт, поблідніння шкіри обличчя), інколи з нападами головокружіння;
· кохлеовестибулярні синдроми – поєднання вестибулярних порушень (головокружіння, нестійкість) з шумом у вухах і зниженням слуху – є одними із частих проявів ВБН.
ДЕ чи хронічне порушення мозкового кровообігу в ВББ?
Клінічна картина атеросклеротичної ДЕ на ранніх стадіях обумовлюється порушенням функції філогенетично більш молодої і енергетично більш затратної структури головного мозку – кори головного мозку, що здебільшого забезпечується кровопостачанням з каротидного басейну. Дані прояви маніфестують когнітивними порушеннями (зниження пам’яті, уповільнення темпу розумової діяльності, утруднення процесів узагальнення понять). При прогресуванні захворювання приєднуються симптоми ураження ВББ у вигляді ураження пірамідної, координаторної систем головного мозку. Прогресуюче ураження кірково-підкіркових структур головного мозку в кінцевому результаті призводить до дементивних порушень. Можливе виокремлення стадійності даних процесів (табл. №2).
Табл. 2. Характеристика стадій атеросклеротичної ДЕ
| I стадія Скарги на швидку стомлюваність, неуважність, погіршення пам’яті, особливо на поточні події, зниження розумової працездатності, погане загальне самопочуття, головні болі, шум в голові, несистемне запаморочення, емоційну нестійкість, тривожний сон. Об’єктивно: розсіяна мікросимптоматика органічного ураження нервової системи – млявість зіничних реакцій, асиметрія черепної іннервації, симптоми орального автоматизму, тремтіння пальців витягнутих рук тощо. Соціальна адаптація: Здатний обслуговувати себе в звичайних умовах, складність виникає лише при підвищеному навантаженні. II стадія Скарги: аналогічно I стадії, але більш виражені, частина скарг може зникнути через зниження критики. Об’єктивно: на перший план виступають грубі розлади пам’яті, включаючи довгострокову, знижена критика до свого стану, характерні переоцінка власних можливостей, збудливість, багатослівність, легкодухість. Починає знижуватися інтелект, часто відзначаються епізоди дизартрії, порушення координації, виникають патологічні рефлекси. Соціальна адаптація: потребує деякої допомоги в звичайних умовах. III стадія. Скарги: варіабельні, залежать від провідних клінічних проявів і збереження критики. Об’єктивно: разом з розсіяною симптоматикою виявляється переважне ураження певних ділянок мозку (підкіркових вузлів, стовбуру мозку, мозочкових систем і так далі). Характерні аміостатичний, псевдобульбарний, вестибуломозочковий синдроми, синдром «судинної» деменції, дроп-атаки, синдром глобальної амнезії. |
З одного боку, прояви хронічного порушення мозкового кровообігу в ВББ можуть носити характер системних цереброваскулярних змін внаслідок атеросклерозу і гіпертонічної хвороби. В даному разі стадійність розвитку ДЕ не викликає сумніву, а діагноз відображає саме зниження когнітивних показників у пацієнта, що впливає на його працездатність. У випадку ж ішемії мозку внаслідок екстравазальної компресії такі прояви як швидка стомлюваність, неуважність, порушення пам’яті, що притаманні ДЕ І, зумовлені швидше іритацією з симпатичного сплетення хребтових артерій і наступною вегетативною дисфункцією. Тому формулювання діагнозу, що інколи зустрічається в медичній документації «ДЕ І ступеня, переважно в ВББ» вважаємо не цілком коректним. Більш доцільним в даному випадку є вживання терміну «хронічне порушення мозкового кровообігу в ВББ» або ж «синдром хребтової артерії».Не дивлячись на те, що питання ДЕ на сьогодні досить докладно вивчено і широко висвітлено, аналіз медичної документації показав тенденцію до гіпердіагностики даного захворювання. Діагноз ДЕ встановлюється і неврологами, і іншими фахівцями (терапевтами, кардіологами, психіатрами, ендокринологами, сімейними лікарями) без врахування критеріїв постановки даного діагнозу. Здебільшого це відбувається, коли важко визначити етіологію і характер ураження головного мозку. Все це призвело до того, що в Україні, згідно із статистичними даними, від 6 до 9 % населення страждає ДЕ.
Діагностика хронічного порушення мозкового кровообігу в ВББ.
При встановленні діагнозу хронічного порушення мозкового кровообігу в ВББ необхідно враховувати причинно-наслідковий зв’язок між порушенням церебрального кровопостачання і ознаками ураження головного мозку (клінічними, анамнестичними і інструментальними), прогресування захворювання (табл. №3).
Табл. № 3 Розширені критерії постановки діагнозу хронічного порушення мозкового кровообігу в ВББ
| 1. Наявність скарг і клінічної картини: | погане загальне самопочуття, головні болі, шум в голові, запаморочення, емоційна нестійкість, тривожність, порушення зору, координації, мови, ковтання, чутливості та ін. |
| 2. Наявність ознак ураження цереброваскулярного русла: | а) стенозуючі/оклюзуючі процеси; б) функціональні розлади кровообігу (асиметрія кровотоку, зміни діапазону цереброваскулярної реактивності); в) вроджені і набуті анатомічні дефекти як судинного русла, так і оточуючих структур |
| 3. Наявність ознак морфологічних змін мозкової речовини за даними нейровізуалізації (МРТ, КТ): | а) дифузні атрофічні зміни у вигляді розширення шлуночкової системи і субарахноїдальних просторів; б) вогнищеві зміни сірої і білої речовини у вигляді постішемічних кіст, лакунарних інсультів; в) субкортикальний і перивентрикулярний лейкоареоз. |
| 4. Наявність ознак серцево-судинних захворювань, хвороб легень, патології шийного відділу хребта (ШВХ) та ін. | біль за грудиною (стенокардія), задишка, загальна слабість, підвищена стомлюваність, набряки нижніх кінцівок , непритомність, запаморочення, сильне серцебиття, біль або втома у ногах, під час ходьби (переміжна кульгавість), зміна кольору шкіри, виразки на шкірі, миготлива аритмія за даними ЕКГ, зміни на МРТ ШВХ (грижі, остеофіти) та ін. |
| 5. Наявність лабораторних даних про зміни складу крові: | а) порушення ліпідного обміну (розгорнута холестеринограма і її підтипи); б) порушення властивостей реології крові;в) зміна специфічних показників (гомоцистеїн, le-клітини, s-протеїн та ін.) |
| 6. Наявність змін за даними динамічних допоміжних методів досліджень | а) нестабільність шийного відділу хребта за даними рентгенографії, УЗД магістральних артерій шиї, МРТ при проведенні функціональних проб; |
Діагноз ставиться при наявності не менше 3 із 5 вищевказаних ознак, причому повинний бути вказаний причинно-наслідковий зв’язок Упродовж останніх десятиліть церебральний атеросклероз, який, як уже згадувалося, разом з артеріальною гіпертонією є однією з домінуючих причин розвитку інсульту, вивчався з використанням різноманітних високоінформативних методик, в тому числі транскраніальної доплерографії, радіоізотопної сцинтиграфії мозку, однофотонної емісійної комп’ютерної томографії (ОФЕКТ) і позитронної емісійної томографії (ПЕТ) (Powers W. et al., 1987, Baron J. et al., 1991). Інформативним і свого роду «золотим стандартом» при оцінці стану гемодинаміки і метаболізму мозку, безумовно, є ПЕТ. Проте цей метод практично не використовується в широкій клінічній практиці через складність і дорожнечу. Тому у всьому світі одним з найбільш важливих методів дослідження церебральної гемодинаміки стала ОФЕКТ, що дозволяє отримувати як напівкількісну, так і візуальну тривимірну інформацію про стан мозкової перфузії .
Виявлення і корекція факторів ризику.
Профілактика інсульту повинна обов’язково включати виявлення і корекцію чинників ризику його розвитку. До немодульованих чинників ризику відносяться вік, стать, расово-етнічна належність і спадковість. До чинників ризику, що піддаються корекції, відносяться артеріальна гіпертонія (АГ), захворювання серця (особливо фібриляція передсердь – ФП), цукровий діабет (ЦД), гіперхолестеринемія, паління, зловживання алкоголем, недостатня фізична активність. Численні проспективні дослідження і клінічні випробування показали, що контроль за більшістю з перерахованих станів знижує ризик розвитку інсульту (табл. №4).
Табл. 4. Рекомендації по корекції модульованих факторів ризику
|
|
|
|
|
|
|
Медикаментозна терапія.
У випадку лікування проявів хронічної ішемії мозку неатеросклеротичного ґенезу необхідно чітко встановити провідний етіопатогенетичний чинник, що обумовлює екстравазальну компресію хребтової чи підключичної артерії.У разі рефлекторної форми синдрому хребтової артерії, обумовленої наявністю нестабільності в шийному відділі хребта, рефлекторним вертеброгенним синдромом та ін. лікар проводить дифдіагностику інтраканальної компресії хребтової артерії і вторинної міотеногенної компресії в V1 i V3 сегментах. У випадку тривалого м’язово-тонічного синдрому він може трансформуватися у міофасціальний з формуванням тригерних точок. Таким чином, лікувальна тактика на етапі м’язово-тонічного синдрому повинна включати призначення міорелаксантів, вітамінів групи В, нестероїдних протизапальних препаратів (у випадку наявності аферентної імпульсації від міжхребцевого диску), носіння комірця Шанца. У випадку формування міофасціального синдрому позитивний ефект мають методики голкорефлексотерапії, точкового масажу, блокад анестетиком з купуванням тригерів у комбінації з постізометричною міорелаксацією. Розташування нерва Франка (симпатичне сплетення) на хребтовій артерії обумовлює клінічний поліморфізм вегетосудинних проявів із підвищенням рівня тривоги і психовегетативною дисфункцією у даної категорії хворих. Це дає підставу для призначення хворим з синдромом хребтової артерії в функціональній стадії анксіолітиків, денних транквілізаторів, а при тривалому лікуванні – атипових нейролептиків і антидепресантів. В органічній стадії до лікування додають судинноактивні препарати, мембранопротектори, антигіпоксанти, ноотропи, антагоністи гістамінових рецепторів, інгібітори холінестерази та ін. Вроджені аномалії, такі як гіпоплазія хребтової артерії, патологічна подовженість, аномалії відходження самі по собі досить рідко викликають порушення кровообігу у ВББ, і лише у випадку формування патологічної звитості артерії з формуванням койлінгу і/або кінкінгу та порушенню компенсаторних механізмів вілізієвого кола проявляються у вигляді клінічної симптоматики і потребують лікування. Для зниження ризику розвитку інсульту при ДЕ атеротромботичного генезу потрібний щоденний прийом антиагрегантів (рекомендація категорії А-1). Зазвичай при відсутності непереносимості аспірину в якості початкової терапії рекомендується призначати саме цей препарат (у дозі від 50 до 325 мг/добу). Незважаючи на те, що застосування тиклопідина (по 250 мг 2 рази на добу) для профілактики розвитку інсульту може виявитися ефективнішим, ніж прийом клопідогреля (про що свідчать результати непрямого порівняння), зазвичай рекомендується призначати клопідогрель(по 75 мг/добу), так як його прийом більш безпечний для хворих (рекомендації категорії С-2). Непряме порівняння свідчить про те, що комбінована терапія аспірином і дипіридамолом пролонгованої дії може бути ефективнішою, ніж монотерапія клопідогрелем (рекомендація категорії С-2); при цьому обидві схеми лікування характеризуються досить низьким ризиком розвитку побічних ефектів (табл. №5).
Табл. № 5. Особливості антиагрегантної і антикоагулянтної терапії у хворих з ДЕ атеротромботичного генезу
| Особливості МПМК | Рекомендовані схеми лікування | Можливі схеми лікування |
| Атеротромботичний генез | Аспірин 50-325 мг/добу | *Дипіридамол пролонгованої дії (по 200 мг)+аспірин (по 25 мг) 2 рази на добу *Клопідогрель 75 мг/добу *Тиклопідин 250 мг 2 рази на добу *Аспірин 50-1300 мг/добу |
| Атеротромботичний генез на фоні непереносимості і/або неефективності АСК | Дипіридамол пролонгованої дії (по 200 мг)+аспірин (по 25 мг) 2 раза на добу**Клопідогрель 75 мг/добу | Тиклопідин 250 мг 2 разина добуВарфарин (підконтролем МНВ від 2,0 до 3,0) АСК 50-1300 мг/добу |
| Кардіоемболічний ґенез | Варфарин (під контролем МНВ від 2,0 до 3,0)*** | АСК-1300 мг на добу |
| Примітки: АСК – ацетилсаліцилова кислота, МПМК – минущі порушення мозкового кровообігу, МНВ -міжнародне нормалізоване відношення; * – рекомендації категорії А-2, ** – рекомендації категорії С-2, ***- рекомендації категорії А-1. |
||
Як короткочасне, так і тривале застосування антикоагулянтів при ДЕ атеротромботичного ґенезу не рекомендується (рекомендація категорії В-2). Призначення антикоагулянтів показане лише у випадках МПМК, коли клінічні ознаки ішемії головного мозку зберігаються на фоні лікування антиагрегантами (рекомендація категорії С-2). Якщо значення МНВ сягає 3,0-4,5, ризик крововиливу в мозок переважає можливу ефективність антикоагулянтної терапії (рекомендація категорії А-1). Таким чином, у разі застосування пероральних антикоагулянтів при МПМК атеротромботичного ґенезу значення МНВ слід підтримувати на рівні <3,0 [1,9].
Хворим із ФП, у яких виникають МПМК, рекомендується тривала терапія пероральними антикоагулянтами (рекомендація категорії А-1). При цьому значення МНВ слід підтримувати на рівні 2,5 (від 2,0 до 3,0). Застосування пероральних антикоагулянтів для профілактики інсульту ефективне також при захворюваннях серця, що часто супроводжуються емболічними ускладненнями. За наявності протипоказань до застосування пероральних антикоагулянтів рекомендується призначати АСК [1,3, 8,10].
У травні 2006 р. на XV Європейській конференції з мозкових інсультів було оголошено результати 5-річного проспективного дослідження SРАRСL. (Stroke Preventionby Aggresive Reduction in Cholesterol Level), присвяченого впливу активної гіполіпідемічної терапії на ризик повторних порушень мозкового кровообігу, які підтвердили той факт, що тривалий прийом статинів знижує сумарний ризик мозкових інсультів, серцево-судинних ускладнень і потреби в реваскуляризації [22, 23].
На теперішній час переконливо доведено необхідність чіткого контролю рівня артеріального тиску як профілактики гострих порушень мозкового кровообігу. Так, результати мета-аналізу понад 40 рандомізованих клінічних досліджень, присвячених ефективності антигіпертензивної терапії, що включили 1 888 000 хворих, продемонстрували, що зниження систолічного тиску на кожні 10 мм рт. ст. супроводжується зменшенням на одну третину ризику розвитку мозкового інсульту у осіб у віці 60_79 років. Позитивний ефект спостерігався у різних вікових групах і виявився пропорційним рівню зниження артеріального тиску [8,9].
Крім того, що контроль рівня артеріального тиску здатний знизити ризик розвитку інсульту, є дані про попередження розвитку судинної деменції у хворих, що перенесли інсульт, внаслідок застосування гіпотензивної терапії [3, 8].
Розуміння механізмів розвитку церебральної ішемії, особливостей репаративних процесів дозволяє рекомендувати для лікування хворих з ДЕ нейропротективні та нейротрофічні препарати, що заповнюють дефіцитактивуючих нейротрансмітерів і запускають відновні механізми (церебролізин, холіну альфосцерат, карнітин тощо). Широко призначаються ноотропи з урахуванням комплексної нейропротективної та антигіпоксичної дії [4, 5].
Ведення хворих з ДЕ нерідко вимагає симптоматичної терапії, спрямованої на купування найбільш значущих для пацієнта симптомів – запаморочення і відчуття шуму у вухах, емоційних і диссомнічних порушень. Купування нападів системного запаморочення може бути досягнуто шляхом застосування бетагістину, ондансетрону або дименгідринату, хоча холінолітичний ефект останнього вимагає обережності застосування у хворих з ускладненим сечовипусканням (гіпертрофія передміхурової залози) і глаукомою.
Наявність емоційних порушень (депресивні, тривожні розлади) може потребувати підключення антидепресантів, анксіолітиків, седативних препаратів. Слід зазначити, що тактика ведення хворого з дисциркуляторною енцефалопатією вимагає індивідуального підходу з урахуванням механізмів розвитку захворювання і характеру основних клінічних проявів. Метою терапевтичного процесу має бути підвищення рівня якості життя пацієнтів, попередження інсульту або грубого неврологічного дефіциту [4].
Новим напрямом у лікуванні і попередженні прогресування хронічної ішемії мозку є корекція ендотеліальної дисфункції, що є одним з універсальних механізмів патогенезу багатьох захворювань, у тому числі таких поширених, як атеросклероз, гіпертонічна хвороба, цукровий діабет або тромбоз. За довго до клінічних проявів атеросклерозу в інтимі і субендотеліальному шарі запускається складний механізм формування атером, причому ранні стадії розвитку останніх відбуваються ще за відсутності структурних пошкоджень ендотеліальної основи. На сьогоднішній день ряд питань, що стосуються патогенетичного зв’язку закономірностей зміни в умовах порушень функцій ендотелію з виникненням і прогресуванням ускладнень атеросклеротичного процесу, зокрема ішемії мозку, вимагає рішення на основі поглибленого вивчення взаємодії різноманітних, різнорідних і різно-спрямованих процесів.
В даному випадку ефективність виявили лікарські засоби, що безпосередньо регулюють синтез ендотеліального оксиду азоту і тим самим поліпшують функцію ендотелію. Представником цього класу препаратів є аргініну гідрохлорид (Тівортін). У ході численних клінічних досліджень було показано, що призначення L-аргініну при таких нозологіях, як артеріальна гіпертензія, ішемічна хвороба серця, цукровий діабет, хронічна серцева недостатність, хронічне порушення мозкового кровообігу, може покращити не лише клінічній перебіг, а й прогноз захворювання. За даними подвійного сліпого плацебо-контрольованого дослідження Р. Clarkson (1996), при прийомі L-аргініну у пацієнтів з гіперхолестеринемією покращується ендотеліальна функція. У пацієнтів з артеріальною гіпертензією при призначенні L-аргініну у дозі 6 г на добу також відзначається позитивний ефект (Lekakis J.Р.). У дослідженні S.G. West (2005) було показано, що збільшення дозування L-аргініну до 12 г на добу сприяє зниженню рівня діастолічного артеріального тиску [18,19, 20, 26].
Вважається доведеним, що при дисфункції ендотелію відбувається зниження концентрації в крові метаболітів NO, простацикліну при зростанні концентрації селектину, фактора Віллебранда, молекул міжклітинної адгезії, вазоконстрикторів (ендотеліну), маркерів запалення та деяких інших субстанцій ендотеліального походження. Враховуючи, що спосіб корекції ендотеліальної дисфункції включає використання L-аргініну, на наш погляд, незважаючи на суттєвий прогрес у розумінні патогенезу ішемії мозку, вивчення механізмів управління цим патологічним процесом суттєво обмежені, тому пошук нових методів вирішення цього завдання, зокрема використання властивостей L-аргініну при розвитку ішемії мозку, є актуальним.
Надруковано в Мистецтво лікування. Журнал сучасного лікаря. 2013г. № 4
Кардіопротекторний ефект донатора оксиду азоту в пацієнтів з артеріальною гіпертензією
Резюме: Останнє десятиліття ознаменувалося інтенсивним розвитком фундаментальних та клінічних досліджень щодо ролі судинного ендотелію в ґенезі серцево-судинних захворювань (ССЗ). Сьогодні увага дослідників прикута до вивчення ролі дисфункції ендотелію (ДЕ) в патогенезі ССЗ, а також до пошуку способів її ефективної корекції. В статті наводяться дані міжнародних і українських публікацій щодо можливого кардіопротекторного ефекту донатора оксиду азоту […]
ЗДОРОВ’Я НЕФРОНА — ЗАПОРУКА СТАБІЛЬНОГО АРТЕРІАЛЬНОГО ТИСКУ
Хронічна хвороба нирок (ХХН) є однією з найбільш поширених проблем у системі охорони здоров’я з тяжкими соціальними й економічними наслідками. Ця гетерогенна група захворювань об’єднує будь-які порушення нормальної структури й функції нирок з подальшим виникненням ниркових і позаниркових розладів, що мають несприятливий вплив на більшість систем організму. Важливою проблемою в усьому світі на сьогодні є […]
